Seis meses depois da primeira dose de vacina contra covid-19 aplicada no país, em 17 de janeiro, os benefícios da vacinação no combate à pandemia são claros em hospitais do Sistema Único de Saúde (SUS), e, pela primeira vez desde dezembro de 2020, nenhum estado brasileiro está com mais de 90% dos leitos de unidade de terapia intensiva ocupados. A proteção conferida pelas vacinas já tinha sido observada quando o percentual de idosos em relação ao total de internados caiu após a vacinação dessa faixa etária, e o cenário atual confirma novamente que as vacinas produzem níveis elevados de proteção contra casos graves da doença, que já matou mais de 500 mil pessoas no país.
Os mais de 82 milhões de brasileiros que receberam ao menos uma dose tiveram seus sistemas imunológicos estimulados por três diferentes tecnologias – duas delas inéditas em campanhas de vacinação no país e no mundo até a pandemia. A Agência Brasil explica as diferenças entre CoronaVac, AstraZeneca, Pfizer e Janssen, e por que todas são consideradas seguras e eficazes para se proteger da covid-19.
Todas protegem contra casos graves
Apesar dos mal compreendidos percentuais de eficácia de cada uma dessas vacinas, a diretora da Sociedade Brasileira de Imunizações (SBIm), Mônica Levi, explica que as quatro foram submetidas a rigorosos protocolos de testagem, com resultados checados por agências reguladoras de credibilidade reconhecida, como a Agência Nacional de Vigilância Sanitária (Anvisa). O processo de desenvolvimento de uma vacina inclui testes em laboratório e três etapas de testes em humanos, envolvendo milhares de voluntários, e os resultados são analisados pela comunidade científica e por órgãos reguladores de diferentes países.
Diante disso, a médica ressalta que recusar uma vacina específica ou atrasar a aplicação para esperar outra vacina são decisões que não fazem sentido e ameaçam a saúde individual e coletiva.
“Qualquer um de nós pode ter uma forma grave e pode ir a óbito. Não dá para negar uma vacina que vai te proteger principalmente desses desfechos. Todas as vacinas utilizadas no país estão mostrando efetividade para formas graves e para mortes, o que, nesse momento, é o que a gente mais se preocupa. Esse é o objetivo principal, e todas estão cumprindo o seu papel”, afirma a diretora da SBIm. “A escolha de recusar e adoecer não é só sua. Você vai fazer outros adoecerem também.”
Vacina eficaz
Mônica Levi desmistifica a taxa de eficácia da CoronaVac, cuja interpretação errada tem levado pessoas a preferirem outras vacinas e até a recusarem a vacinação. Segundo estudos de fase 3 realizados pelo Butantan, a vacina tem eficácia de 50,38% contra infecções do SARS-CoV-2. O percentual pode parecer baixo frente a imunizantes que tiveram mais de 90% de eficácia na fase três, mas os mesmos estudos conduzidos pelo instituto paulista também mostraram que a vacina protegeu 100% dos voluntários contra casos graves e teve uma eficácia de 78% contra casos leves de covid-19. A proteção da vacina “no mundo real”, chamada de efetividade, foi confirmada pelo estudo realizado em Serrana, em que a aplicação em massa da CoronaVac fez os casos sintomáticos de covid-19 caírem 80%, as internações, 86%, e as mortes, 95%.
A diretora da SBIm explica que o percentual que resulta dos estudos clínicos de fase 3 não pode ser usado para classificar as vacinas, porque o número também sofre impacto do desenho desses estudos, como os critérios para a testagem dos voluntários e o perfil da população analisada. Como os testes clínicos da vacina no Brasil tiveram como principal público os profissionais de saúde da linha de frente na pandemia, ela explica que é natural que o percentual de eficácia calculado tenha sido menor que o de outros imunizantes, já que seus voluntários estavam mais expostos.
“Se você pega um grupo de 100 pessoas que todos os dias estão em contato com a covid-19, e um grupo de 100 pessoas que estão mantendo distanciamento em casa, obviamente o grupo que está mais exposto vai ter índices maiores de infecção, independentemente de que vacina for”, afirma a pesquisadora, que exemplifica que testes em diferentes países chegaram a percentuais diferentes para as mesma vacinas porque, além disso, há diferenças de contexto epidemiológico, faixas etárias pesquisadas e comportamento da população estudada.
“É um erro comparar [taxas de eficácia]. Os desenhos dos estudos, as populações estudadas e os riscos de infecção eram muito diferentes. Se você colocasse a Pfizer, a AstraZeneca e a Janssen com a mesma população em que foi estudada a CoronaVac aqui no Brasil, os resultados delas não seriam os mesmos [que os publicados após a fase 3]”, pondera ela, que esclarece que esses percentuais são, sim, importantes, porque são necessários para a avaliação dos órgãos regulatórios, que exigem um mínimo de 50% de eficácia. Apesar disso, o mais importante é a efetividade da vacina no mundo real, verificada na vacinação em massa e em experimentos como o da CoronaVac em Serrana e da AstraZeneca em Botucatu e Paquetá.
Além da efetividade contra casos graves, outra semelhança entre as vacinas usadas no país e no mundo de modo geral é o alvo dos imunizantes: a proteína S, que forma os espinhos usados pelo coronavírus na hora de se ligar às células humanas. Ainda que com mecanismos diferentes, Pfizer, Janssen e Oxford/AstraZeneca estimulam nossas células a conhecerem essa proteína e a se prepararem para neutralizá-la, enquanto a CoronaVac apresenta ao nosso organismo todo o vírus, já inativado por reações químicas, fazendo com que nossas defesas reconheçam a proteína S e outras estruturas.
CoronaVac
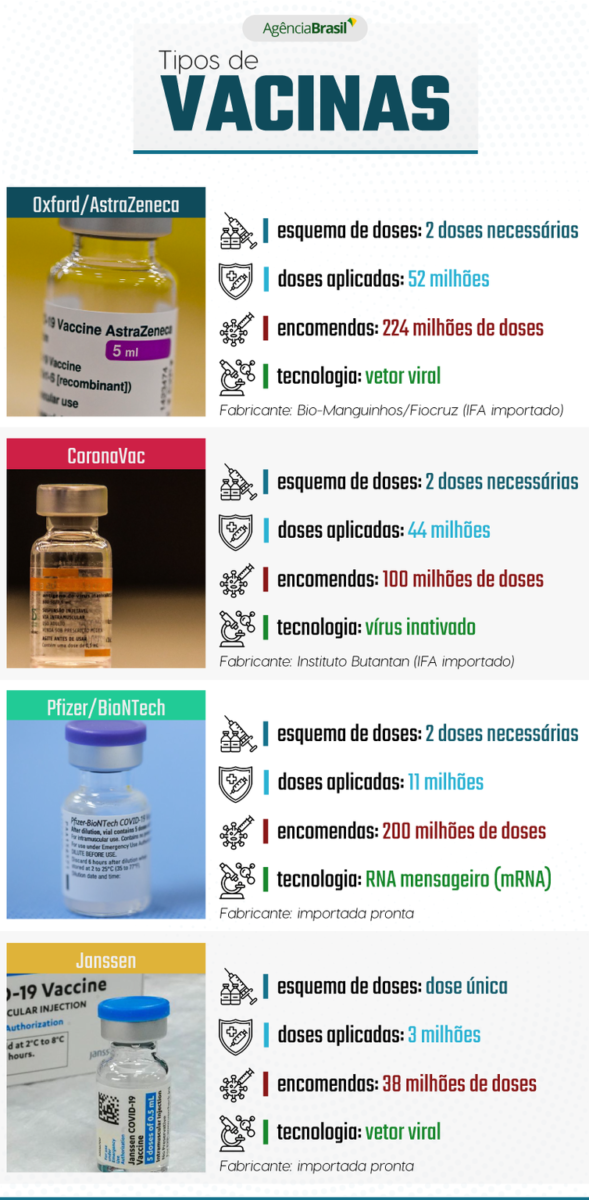
A primeira vacina contra o SARS-CoV-2 aplicada no Brasil fora dos testes clínicos foi a CoronaVac. A vacina foi desenvolvida pelo laboratório chinês Sinovac, que foi parceiro do Instituto Butantan nos testes e na produção da vacina.
Como foi a primeira a ser entregue em grande quantidade, somando mais de 36 milhões das 44 milhões (82%) de doses recebidas pelo Ministério da Saúde até o fim de março, a vacina do Butantan atendeu aos primeiros da fila das prioridades e protegeu grupos de maior risco no segundo pico da pandemia, quando a média móvel de mortes superou 3 mil vítimas diárias.
“Salvou muitas vidas, e a gente viu baixar a idade média das internações em UTIs e mortes para os 40 e 50 anos, porque um percentual muito grande dos idosos já estavam vacinados”, lembra Mônica Levi.
Desde então, mais de 44 milhões de doses da CoronaVac foram aplicadas no país, o que equivale a cerca de 40% de todas as aplicações realizadas. O Ministério da Saúde continua a receber e a distribuir a vacina, já que contratou 100 milhões de doses junto ao Instituto Butantan.
O imunizante é o único dos utilizados até o momento no país que se baseia em uma tecnologia que já era usada no Programa Nacional de Imunizações. Trata-se de uma vacina de vírus inativado, que contém o microorganismo “morto”, para que nossas defesas consigam conhecê-lo e se preparar para uma infecção.
A CoronaVac requer duas doses, que devem ser aplicadas em um intervalo de duas a quatro semanas, segundo a bula, que foi aprovada com autorização de uso emergencial pela Agência Nacional de Vigilância Sanitária (Anvisa).
Oxford/AstraZeneca
Ainda em janeiro, o Brasil também aplicou a primeira dose da vacina Oxford/AstraZeneca contra covid-19. As primeiras doses usadas no país vieram do Instituto Serum, na Índia, mas, a partir de março, chegaram aos postos de vacinação as doses produzidas no Instituto de Tecnologia em Imunobiológicos da Fundação Oswaldo Cruz (Bio-Manguinhos/Fiocruz).
Também chamada de vacina de Oxford, Covishield e vacina covid-19 (recombinante), a Oxford/AstraZeneca foi uma das primeiras vacinas de vetor viral a serem usadas em campanhas de vacinação no mundo, junto da Janssen e da Sputnik V. O nome vetor viral significa que outro vírus é usado para transportar as informações genéticas do SARS-CoV-2, que farão nossas defesas reagirem. No caso dessa vacina, o vetor usado é um adenovírus de chimpanzé que não é capaz de se replicar e foi modificado em laboratório.
Com mais de 52 milhões de doses aplicadas, a Oxford/AstraZeneca era a vacina mais usada no país, segundo dados consultados em 15 de julho no vacinômetro do LocalizaSUS. Isso equivale a 46% das doses aplicadas. O Brasil contratou 100,4 milhões de doses dessa vacina por meio de um acordo de encomenda tecnológica assinado no ano passado com a farmacêutica europeia, montante que deve terminar de ser produzido em Bio-Manguinhos em agosto, a partir de ingrediente farmacêutico ativo (IFA) importado do laboratório chinês WuXi Biologics.
Segundo a Fiocruz, o país acrescentou à encomenda mais 70 milhões de doses que devem ser produzidas ainda este ano com mais lotes de IFA importado. Além disso, cerca de 50 milhões de doses dessa vacina devem ser inteiramente fabricadas no país até o fim de 2021. Por fim, mais 14 milhões de doses dessa vacina devem chegar ao Brasil por meio do consórcio internacional Covax Facility, ao qual o governo encomendou vacinas para cerca de 10% da população. Desse modo, a vacina de Oxford responde por mais de um terço das mais de 660 milhões de doses previstas pelo Plano Nacional de Operacionalização da Vacinação contra Covid-19 para 2021.
A Oxford/AstraZeneca também foi testada em voluntários brasileiros no ano passado e recebeu registro definitivo da Anvisa neste ano. O esquema vacinal proposto prevê duas doses, aplicadas com intervalos de quatro a 12 semanas. Entre janeiro e junho, a vacina foi administrada com 12 semanas de intervalo, mas, a partir de julho, alguns estados e municípios decidiram encurtar esse período para oito semanas, diante da chegada da variante Delta do SARS-CoV-2 ao Brasil.
Pfizer/BioNTech
A terceira vacina contra covid-19 aplicada nos brasileiros foi a da Pfizer/Biontech, que começou a ser usada no país em maio, mas também foi testada em brasileiros no ano passado. A plataforma tecnológica por trás dessa vacina é considerada inovadora, já que as doses contêm apenas partículas de RNA mensageiro do coronavírus produzidas sinteticamente. Esse ácido nucleico sintético leva informações que permitem que nossas células repliquem a proteína S e a reconheçam para preparar as defesas do organismo.
O governo brasileiro contratou junto à Pfizer a importação de 200 milhões de doses, sendo 100 milhões até setembro e mais 100 milhões no último trimestre do ano. Além disso, 842 mil doses chegaram ao Brasil via Covax Facility. Até 15 de julho, 11 milhões de doses dessa vacina haviam sido aplicadas, o que corresponde a cerca de 10% do total de vacinas contra covid-19 administradas no país.
A vacina da Pfizer também requer a aplicação de duas doses, cujo intervalo sugerido pelo fabricante é de 21 dias. Apesar disso, países como o Brasil, o Reino Unido e o Canadá decidiram estender esse prazo, com base em pesquisas que apontam que a vacina já produz imunidade na primeira dose. Mesmo assim, a segunda dose continua a ser necessária para que a vacina atinja a proteção ideal, e, no caso do Brasil, o prazo para recebê-la é 12 semanas depois da primeira.
Janssen
Assim como a Oxford/AstraZeneca, a vacina da Janssen foi testada no Brasil e em outros países e apresenta a tecnologia de vetor viral, com base em um adenovírus de humanos, em vez do vírus de chimpanzés. A principal diferença dessa vacina em relação às demais é o seu esquema vacinal, que prevê uma dose única, em vez de duas doses. Além disso, a Janssen não é produzida no Brasil e chega ao país já pronta para aplicação.
O imunizante começou a ser usado no PNI em junho, sob autorização de uso emergencial concedida pela Anvisa.
Mais de 3,6 milhões de doses foram aplicadas até 15 de julho, segundo o LocalizaSUS, o que faz da vacina a menos usada no país até agora, respondendo por 3% das doses aplicadas. O Brasil recebeu no mês passado de 3 milhões de doses que foram doadas pelo governo dos Estados Unidos, e, até o fim do ano, devem chegar 38 milhões de doses compradas pelo governo brasileiro.



















